Introducción a las Pruebas Funcionales Respiratorias
Las pruebas de función pulmonar comprenden:
• Volúmenes y capacidades pulmonares estáticos
• Espirometría
• Curvas de flujo volumen
• Resistencia de las vías respiratorias
• Compliancia
• Gases en sangre arterial
No obstante, es la espirometría (basal y tras broncodilatores) la más habitualmente utilizada en la consulta de alergología debido a que nos proporciona una información rápida e imprescindible para el diagnóstico de asma bronquial.
Espirometría
Introducción
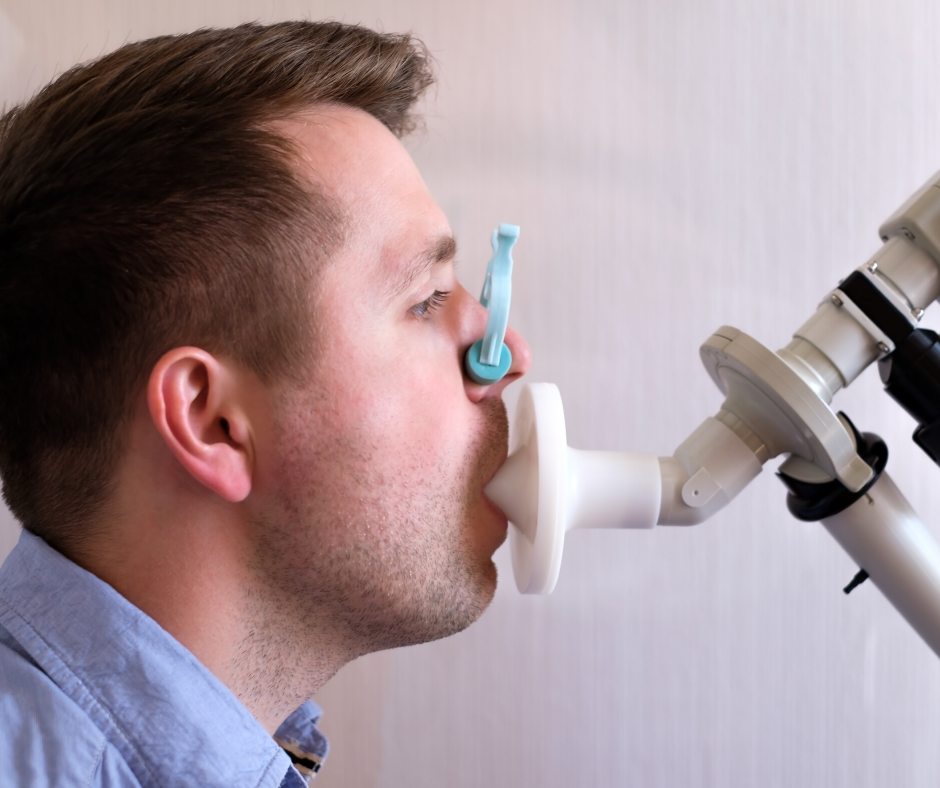
El paciente debe haber suspendido previamente la medicación broncodilatadora. Se le indica que realice una inspiración máxima y a continuación que expulse por completo todo el aire de sus pulmones lo más rápidamente posible a través de la boquilla del espirómetro (el paciente debe llevar pinzas nasales e indicarle que mantenga bien cerrados los labios alrededor de la boquilla). Las mediciones espirométricas son dependientes del esfuerzo; por tanto es absolutamente esencial animar al paciente para conseguir determinaciones válidas. Las mediciones espirométricas suelen realizarse por triplicado, y la mejor de las tres es la que se considera en la evaluación del paciente.
Forma de realizar correctamente la maniobra
El paciente realizará una inspiración máxima, de forma relajada.
Con la boca libre de comida u otros obstáculos (chicle etc.), se colocará la boquilla entre los labios, cerrando estos perfectamente sobre aquella.
El técnico dará entonces una orden enérgica y tajante para que el paciente comience la espiración forzada, con lo que se evitarán los comienzos dubitativos.
Durante la espiración forzada, el técnico animará con insistencia y energía al paciente para que siga soplando todo lo que pueda, para obtener el máximo esfuerzo del paciente y evitar la interrupción temprana de la maniobra.
La maniobra de espiración forzada se prolongará, COMO MÍNIMO, durante 6 segundos.
La maniobra de espiración forzada se repetirá como mínimo tres veces, siempre que las curvas obtenidas sean satisfactorias.
De no ser así, se repetirá la maniobra hasta obtener 3 curvas satisfactorias, siempre con un máximo de nueve maniobras.
Parámetros que se obtienen
► CAPACIDAD VITAL FORZADA (FVC o CVF): es el máximo volumen de aire espirado, con el máximo esfuerzo posible, partiendo de una inspiración máxima. Se expresa como volumen (en ml) y se considera normal cuando es mayor del 80% de su valor teórico. No debe confundirse con la capacidad vital “lenta” (VC o SVC), dado que ésta se obtiene de con una respiración “lenta” o “relajada”, no forzada.
► VOLUMEN ESPIRADO MÁXIMO EN EL PRIMER SEGUNDO DE LA ESPIRACIÓN FORZADA (FEV1 o VEMS): es el volumen de aire que se expulsa durante el primer segundo de la espiración forzada. Aunque se expresa como volumen (en ml), dado que se relaciona con el tiempo supone en la práctica una medida de flujo. Se considera normal si es mayor del 80% de su valor teórico.
► RELACIÓN FEV1/FVC: expresada como porcentaje, indica la proporción de la FVC que se expulsa durante el primer segundo de la maniobra de espiración forzada. Es el parámetro más importante para valorar si existe una obstrucción, y en condiciones normales ha de ser mayor del 75%, aunque se admiten como no patológicas cifras de hasta un 70%.
Aunque en algunos textos se denomina a esta relación “Índice de Tiffeneau”, esto es incorrecto, pues el índice de Tiffeneau relaciona el FEV1 con la capacidad vital “lenta” (VC) y no con la capacidad vital forzada (FVC).
La velocidad máxima del flujo mesoespiratorio (FEF 25-75); que es la velocidad del flujo aéreo durante la mitad media de la prueba de la FVC (es decir, el 25-75% de la FVC).
A continuación se comparan las mediciones espirométricas con los valores previsibles para la talla, la edad y el sexo. Es costumbre aceptar como normales los valores que caen dentro de cierto intervalo (por ej.: ± 2 desviaciones estándar a partir de la media previsible). La mayoría de los espirómetros proporcionan ya de forma automática en % las diferencias entre los valores reales del paciente y los teóricos que le corresponden.
Ocasionalmente puede ocurrir una dicotomía entre los resultados obtenidos y el estado clínico del paciente (por ej.: cuando encontramos parámetros "normales" en un paciente con clara evidencia clínica de broncoespasmo). En tales casos los mejores valores previos del paciente empleando broncodilatadores y obtenidos durante un período asintomático, se deben utilizar como valores normales para la comparación.
Interpretación de los Resultados
FVC
En general una FVC entre el 70-65% de los valores previsibles significa un trastorno leve; entre el 64-50%, moderado; entre 49-35%, grave y < 35% muy grave. Esta disminución puede obedecer a un:
• Trastorno pulmonar restrictivo; fibrosis, neumonitis, enfermedades pleurales y afectación de la pared torácica (por ej.: una cifoescoliosis).
• Trastorno pulmonar obstructivo; por ej.: un asma o un EPOC.
• Error en la técnica: un esfuerzo submáximo durante la maniobra de espiración forzada (especialmente en niños).
FEV1
Cuando es inferior al previsto (< 80%), puede indicar obstrucción al flujo aéreo o enfermedad restrictiva del pulmón o de la caja torácica. Así pues, la FVC y el FEV1 menores de lo previsto no sirven para diferenciar entre afecciones restrictivas y obstructivas. La distinción entre estas dos entidades patológicas puede realizarse evaluando el cociente FEV1/FVC .
En los defectos ventilatorios obstructivos, la reducción del FEV1 es proporcionalmente mayor que la reducción del FVC; por tanto el cociente FEV1/FVC está reducido.(<88%)
FEF25-75
Se correlaciona bien con el FEV1 y en algunos casos resulta ser un índice más sensible de obstrucción. No obstante, el intervalo de valores del FEF 25-75 es muy variable, y por tanto es necesario una reducción sustancial de este parámetro para estar seguros de la anormalidad. En la práctica clínica, las determinaciones de la FVC y FEV1/FVC son suficientes para evaluar la obstrucción de las vías aéreas en la mayoría de los casos (Fig. TB15)
Test de Broncodilatadores
La espirometría se puede usar también para evaluar si el trastorno es reversible o no tras la terapia broncodilatadora por inhalación (por ej.: 4 inhalaciones de un aerosol dosificador de salbutamol). Si a los 20 minutos el FEV1 experimenta un incremento sobre el previo de un 12% o más, (aplicando la fórmula FEV1 post-FEV1 prev/FEV1 prev X100) significa que el paciente tiene un componente de reversibilidad de su obstrucción, lo que es característico en el asma bronquial (test de broncodilatadores positivo) (en adultos para la positividad del test debe exigirse adicionalmente un > 200 ml del FEV1) (Fig. 16). Tal reversibilidad del FEV1 no se observa en las enfermedades puramente restrictivas ni en el enfisema.
En pacientes con obstrucción e historia sugestiva de asma pero con test de broncodilatadores negativo, debe ensayarse un tratamiento continuo con broncodilatadores y/o corticoides (prednisona 0,5-1 mg/kg peso/día) durante 7-14 días, para revaluar a continuación la espirometría. De esta forma se diagnostican asmas que pueden escapar al test de broncodilatación.
La espirometría resulta también un test muy útil para el seguimiento y control de respuesta al tratamiento en estos pacientes. También es útil para la evaluación pre-operatoria de los pacientes con enfermedades pulmonares.
Flujo Espiratorio Máximo
Introducción
Es el flujo máximo (Peak Expiratory Flow Right) que puede generarse durante una maniobra de espiración forzada; medido en litros por segundo. Esta medida necesita de un esfuerzo máximo para su precisión. El PEFR mide sólo la función de las vías de gran calibre.
La medida del PEFR tiene muchas ventajas. Representa una medida sencilla, cuantitativa y reproducible de la obstrucción de las vías aéreas que puede obtenerse utilizando medidores de flujo máximo portátiles que no son caros (Fig. 35).
Gracias al PEFR el paciente puede detectar rápidamente una agudización de la enfermedad con horas incluso con días de antelación, pudiéndola tratar antes de que esta se haga más grave y le produzca síntomas.
Además, gracias al PEFR el paciente puede determinar con más exactitud la gravedad de una crisis de asma, su respuesta al tratamiento y cuándo debe solicitar asistencia médica de urgencias.
Técnica
Técnica para realizar la medida en pacientes > 4 años: (Fig. 34)
- Sitúe el indicador en la base de la escala numerada
- Póngase de pie
- Haga una inspiración profunda
- Coloque el medidor en la boca y cierre los labios alrededor de la boquilla
- Sople tan fuerte y rápido como le sea posible (evitar un efecto cerbatana)
- Anote la medida o valor alcanzado
- Repita el proceso 2 veces más
- Registre en su cuaderno el más alto de los 3 conseguidos
Dónde, cuándo y con qué frecuencia debe medirse el PEFR
► En casa: En todos los pacientes de más de 5 años con asma moderado o grave para controlar el curso de la enfermedad.
Inicialmente 2 veces al día antes y después del inhalador ß-agonista, hasta que el asma esté bien controlado
Si no se puede realizar diariamente, mídase 2 veces al día 2-3 veces por semana.
► En el hospital: En todos los asmáticos ingresados de más de 5 años para seguir el curso del tratamiento y planificar el alta (medir de 2 a 4 veces al día).
Interpretacion de la medida del PEFR
Los valores teóricos del PEFR se determinan por la talla y la edad usando gamas de valores que varían según los diversos medidores de flujo máximo. (consultar los nomogramas que acompañan a cada medidor para las gamas específicas). Sin embargo, los valores de PEFR de muchos pacientes son más altos o más bajos que los valores medios de la gente de la misma talla. Se recomienda por lo tanto que los valores objetivos de PEFR para el tratamiento se basen en la mejor marca personal "óptimo" de cada paciente. En muchos pacientes el óptimo sólo se obtiene después de un tratamiento intenso con esteroides y broncodilatadores.
Actitud a tomar por un paciente adulto ante una agudización de su asma utilizando como referencia sus mediciones de PEFR.
| PEFR 80% - 70% |
CRISIS LEVE: Ventolin 2 inh. cada 4-6 horas/24-48 horas. |
| PEFR 70% -50% |
CRISIS MODERADA : Ventolin 2 inh. cada 20 min/1 hora; luego cada 3-4 horas durante 24-48 horas. Si no mejora en las horas siguientes al tratamiento, comenzar con prednisona (40 mg/día durante 7 días) y ponerse en contacto con su médico. (Fig. 36) |
| PEFR < 50% |
CRISIS GRAVE: Ventolin 4-6 inh. cada 10 min durante 30 min. Comenzar con la pauta de prednisona (40 mg) y llamar al médico. Si no hay mejoria franca tras los primeros 30 min. despues del tratamiento acudir, sin más demora, a un centro de urgencias |